EndoBarrier: Diyabet ve Obezite Tedavisinde Duodenal-Jejunal Bypass Liner
Yayın Tarihi: 27/10/2019
Obezite ve Tip 2 diyabetteki küresel artış, sağlığımızı tehdit etmekte; ölüm ve hastalıkların en önemli sebebini oluşturmaktadır. Dünya Sağlık Örgütü tüm dünyada 2.3 milyar yetişkinin fazla kilolu, 700 milyonunun ise obez olduğunu tahmin etmektedir. Tip 2 diyabet ise günümüzde 422 milyon yetişkini etkilemektedir. Günümüzde obez tip 2 diyabetikler için önerilen tedavi bariatrik cerrahidir.
Obezite ve metabolizma cerrahisi bu durumlara devrimsel bir çözüm olarak ortaya çıkmıştır, ancak sonuçta invaziv bir yöntemdir ve belli oranlarda komplikasyon riski içerir. Amerikan Diyabet Derneği ve Diabetes UK raporlarına göre, cerrahiyi takiben % 30-60 arasında diyabetten kurtulmak mümkündür. Ancak hem obezite, hem diyabetteki muazzam artış ve obezite cerrahisine ulaşabilen hastaların oransal azlığı, bu salgınla başetmek için alternatif yöntemlerin geliştirilmesini de zorunlu kılmaktadır.
EndoBarrier Nedir?
EndoBarrier, gastrik bypassın etkilerini taklit etmek amacıyla endoskopik olarak oniki parmak barsağına yerleştirilen, böylece kilo kaybı ve kan şekeri kontrolü sağlayabilen bir cihazdır. ABD kökenli GI Dynamics firması tarafından geliştirilen bu tek kullanımlık ürün, çalışmalarda umut vaadeden başarı göstermiştir.
Cihazın bir kaplama kısmı, bir yerleştirme ve bir de çıkarma aparatı vardır. Kaplama kısmı fluoropolimerden üretilmiş, 60 cm uzunluğunda bir kılıf gibidir. Nitinol denilen metalden üretilen çapa kısmı, aletin midenin hemen çıkışında ince barsakta sabitlenmesini sağlar. Bu sabitleyiciler, çıkarma işlemi sırasında kapanabilecek yapıdadır. Onikiparmak barsağına yerleştirilen kılıf, yaklaşık 12 ay orada kalabilir.
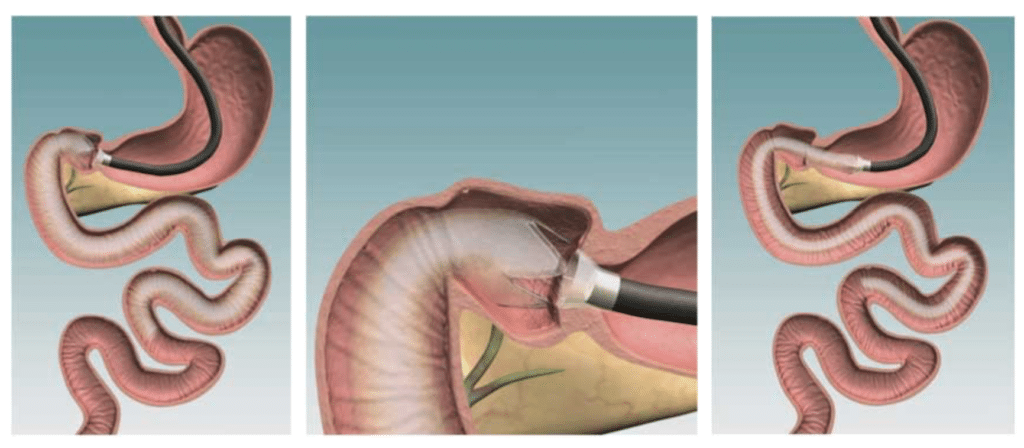
EndoBarrier cihazının mantığı, mideden gelen gıdaların bu kılıfın içinden geçmesi, buna karşın pankreastan gelen sindirim enzimleri ve safranın bu içerikle karışmadan, kılıfın alt ucunda, yani 60 cm ötede gıdalara karışmasıdır. İstenen etki sindirimin başladığı yer olan onikiparmak barsağı ve jejunumun ilk kısımlarının atlanmasıdır. Böylece barsak ya da mide anatomisinde kalıcı değişiklik yapmadan ve invaziv cerrahinin risklerinden muaf olarak kilo kaybı ve kan şekeri kontrolü sağlanabilir.
EndoBarrier İşlemi Nasıl Yapılır?
EndoBarrier uygulaması yapılan tüm hastalar işlemden en az 1 hafta önce başlanacak sıvı diyet ve besin desteklerinden oluşan talimatlara sıkı sıkıya uymalıdır. Aynı şekilde işlemden sonraki ilk 2 hafta da bunların sürdürülmesi gereklidir. Bunun amacı işlem sırasında endoskopi ve cihazın yerleştirilmesi aşamasında net görüntü sağlamak ve işlem sonrasında gıdanın kılıfı tıkamasını engellemektir.
İşlemde genel anestezi veya sedasyon yöntemi ile hasta uyutulur. Cihazın yerleştirilmesini kontrol etmek için fluoroskopi denilen radyolojik yöntem kullanılır. Önce bir endoskopik inceleme yapılarak işleme engel olabilecek herhangi bir problem olup olmadığı kontrol edilir. GI Dynamics firması işlemden 3 gün önce mide koruyucu tedaviye başlanmasını, cihaz durduğu sürece ve çıkarıldıktan 2 hafta sonrasına kadar da devam edilmesini önermektedir. Enfeksiyon riskini azaltmak için de işlemden 1-2 saat önce geniş etkili bir antibiotikle profilaksi yapılmalıdır.
EndoBarrier Yönteminin Avantajları Nelerdir?
-Genel anestezi gerekmeden, sedasyonla uygulanabilir.
-Uygulaması kolaydır.
-Hastanın yatması gerekmez, aynı gün evine dönebilir.
-Kolayca çıkarılabilir ve kalıcı bir etki yaratmaz.
EndoBarrier Yönteminin Dezavantajları Nelerdir?
-Yerleştirme ve çıkarma için iki ayrı işlem gerektirir.
-Fluoroskopi gerektirir, buda düşük dozda da olsa radyasyon demektir.
-Hastaların tedavi süresince mide koruyucu kullanmaları gerekir.
-Hastaların yerleştirmeden önce ve sonrasında katı bir sıvı diyete uyması gerekir.
EndoBarrier Nasıl Yerleştirilir?
İşlem ortalama 45 dakika süren endoskopik bir işlemdir. Önce bir endoskopi yapılarak sindirim sistemi gözden geçirilir. Sonra bir kılavuz tel yerleştirilir. Bunun üzerinden EndoBarrier sleeve ilerletilir. Endoskopla kontrol edilerek cihazın pylor, yani mide çıkışında açılması sağlanır. Barsak hareketleri yaklaşık 60 cm boyunca kılıfın ilerlemesini sağlar. Radyoopak bir sıvı verilerek cihazın yerleşimi kontrol edilir. Hasta genellikle anestezinin etkisi geçtikten sonra evine gönderilir.
EndoBarrier Nasıl Çıkarılır?
Çıkarma işlemi de ortalama 30 dk süren endoskopik bir işlemdir. Koruyucu bir kap endoskopla ilerletilir, kılıfı sabitleyen metal kısım içine alınarak kapanması sağlanır. Fluoroskopik kontrol altında tüm sistem endoskopla birlikte ağız yoluyla çıkarılır. Daha sonra çıkarılan alan endoskopik olarak kanama vb olmadığını görmek için kontrol edilir. Hasta genellikle anestezi etkisi geçince evine gönderilebilir.
EndoBarrier Ne Kadar Etkilidir?
Bugüne kadar yapılmış 5 kaliteli çalışma EndoBarrier’in etkinliğini kanıtlamıştır. Bunlardan en genişi Hollanda’da yapılan 73 hastalık bir çalışmadır. 35 hastaya 6 ay süreyle EndoBarrier uygulanmıştır. Kontrol grubuna oranla çok daha yüksek oranda diyabet kontrolü sağlanmıştır. Imperial College’de yapılan 45 hastalık seride ise, 1 yılda HbA1c’de % 08, ortalama BMI’da 4.9 azalma sağlanmıştır.
EndoBarrier Nasıl Etkili Olur?
Cihazın kilo kaybı ve kan şekeri kontrolündeki etki mekanizması henüz net bilinmemektedir. EndoBarrier Roux-en-Y gastrik bypasstaki bypasslanan kısmı taklit ettiği için, etkinin benzer mekanizmayla olduğu tahmin edilmektedir. Roux-en-Y bypassın etkilerini açıklayan potansiyel bir teori BRAVE teorisidir. Yani safra akımının değiştirilmesi, mide hacminin kısıtlanması, sindirim sistemi anatomisinin yeniden düzenlenmesi, vagal maniplasyon ve barsak hormonlarının düzenlenmesi. Bu etkiler ameliyattan hemen sonra başlar. EndoBarrier de bir endoskopik bypass yapmak üzere tasarlanmıştır. Ve bariatrik ameliyatlardaki bazı mekanizmaları tetiklemesi mümkündür. Bunlar barsak hormonlarının modülasyonu, barsak mikrobiyotasının değişmesi ve safra akımındaki değişikliktir. Yine mide boşalmasında da gecikme olduğu saptanmıştır, ancak bunun kan şekeri kontrolü ve kilo kaybındaki klinik anlamı bilinmemektedir.
EndoBarrier’in Yan Etkileri Nelerdir?
Açık ara ile en sık bildirilen yan etki sindirim sisteminde huzursuzluk, karın ağrısı ve bulantıdır. Bunlar genellikle zamanla düzelir, ancak hastaların yüzde ikisinde cihazın erken çıkarılmasını gerektirir. Hastaların % 1.5’inde sindirim sistemi kanaması, 1’inde ise cihazın yerinden kayması görülmüştür. Daha nadir komplikasyonlar safra ile ilgili problemler ve pankreatittir.
Karaciğer absesi EndoBarrier’le ilişkili en ciddi komplikasyondur. 235 vakalık bir seride 4 vakada bildirilmiştir. Tümü de antibiotikler ve abse drenajı ile sorun olmadan çözülmüştür. Karaciğer absesinin oluşum nedeni belirsizdir. Ancak yabancı cisim etkisi ile bir enfeksiyon odağı oluşturması neden olabilir.
Günümüzde EndoBarrier 1 yıl kalabilecek bir endoskopik cihaz olarak lisans almıştır. Şu anda en önemli sorun, cihaz çıkarıldıktan sonra kilo geri alımı ve diabetin geri dönmesidir. Avustralya’da yapılan bir çalışmada % 72 kilo geri alımı görülmüştür. 5 hasta kilosunu korumuş, 4’ü ise daha da kilo vermiştir.
Sonuç olarak EndoBarrier Tip 2 diyabet ve obezitenin tedavisinde umut vaadeden bir yöntem olarak görülmektedir. En uygun hasta grubu obez, kontrolsüz diyabeti olan, ameliyata uygun olmayan veya ameliyatı istemeyen, süperobez olup ameliyat öncesi kilo kaybı amaçlanan, kontrolsüz diyabeti ameliyatı engelleyen hastalardır. EndoBarrier obezite cerrahisinin yerine geçecek bir tedavi değildir. Ara bölgede kalan hastalar için, özellikle de daha uzun kalması sağlanabilirse ve güvenlik profili güçlendirilirse iyi bir seçenek olarak elimizde bulunmalıdır.
Kaynaklar:
- WHO, “Obesity and overweight factsheet,” 2018, http://www.who.int/news-room/fact-sheets/detail/obesity-and-overweight. View at Google Scholar
- WHO, “Global Report on Diabetes,” Tech. Rep., 2016, http://www.who.int/diabetes/global-report/en/.View at Google Scholar
- R. V. Cohen, S. Shikora, T. Petry, P. P. Caravatto, and C. W. le Roux, “The diabetes surgery summit II guidelines: a disease-based clinical recommendation,” Obesity Surgery, vol. 26, no. 8, pp. 1989–1991, 2016. View at Publisher · View at Google Scholar · View at Scopus
- P. Koehestanie, C. de Jonge, F. J. Berends, I. M. Janssen, N. D. Bouvy, and J. W. M. Greve, “The effect of the endoscopic duodenal-jejunal bypass liner on obesity and type 2 diabetes mellitus, a multicenter randomized controlled trial,” Annals of Surgery, vol. 260, no. 6, pp. 984–992, 2014. View at Publisher · View at Google Scholar · View at Scopus
- R. Schouten, C. S. Rijs, N. D. Bouvy et al., “A multicenter, randomized efficacy study of the EndoBarrier gastrointestinal liner for presurgical weight loss prior to bariatric surgery,” Annals of Surgery, vol. 251, no. 2, pp. 236–243, 2010. View at Publisher · View at Google Scholar · View at Scopus
- K. S. Gersin, R. I. Rothstein, R. J. Rosenthal et al., “Open-label, sham-controlled trial of an endoscopic duodenojejunal bypass liner for preoperative weight loss in bariatric surgery candidates,” Gastrointestinal Endoscopy, vol. 71, no. 6, pp. 976–982, 2010. View at Publisher · View at Google Scholar · View at Scopus
- L. Rodriguez-Grunert, M. P. Galvao Neto, M. Alamo, A. C. Ramos, P. B. Baez, and M. Tarnoff, “First human experience with endoscopically delivered and retrieved duodenal-jejunal bypass sleeve,” Surgery for Obesity and Related Diseases, vol. 4, no. 1, pp. 55–59, 2008. View at Publisher · View at Google Scholar· View at Scopus
- M. Tarnoff, L. Rodriguez, A. Escalona et al., “Open label, prospective, randomized controlled trial of an endoscopic duodenal-jejunal bypass sleeve versus low calorie diet for pre-operative weight loss in bariatric surgery,” Surgical Endoscopy, vol. 23, no. 3, pp. 650–656, 2009. View at Publisher · View at Google Scholar · View at Scopus
- N. Patel, A. Mohanaruban, H. Ashrafian et al., “EndoBarrier®: a safe and effective novel treatment for obesity and type 2 diabetes?” Obesity Surgery, vol. 28, no. 7, pp. 1980–1989, 2018. View at Publisher · View at Google Scholar · View at Scopus
- P. Jirapinyo, A. V. Haas, and C. C. Thompson, “Effect of the duodenal-jejunal bypass liner on glycemic control in patients with type 2 diabetes with obesity: a meta-analysis with secondary analysis on weight loss and hormonal changes,” Diabetes Care, vol. 41, no. 5, pp. 1106–1115, 2018. View at Publisher · View at Google Scholar
- H. Ashrafian, T. Athanasiou, J. V. Li et al., “Diabetes resolution and hyperinsulinaemia after metabolic Roux-en-Y gastric bypass,” Obesity Reviews, vol. 12, no. 5, pp. e257–e272, 2011. View at Publisher · View at Google Scholar · View at Scopus
- B. Jones, S. R. Bloom, T. Buenaventura, A. Tomas, and G. A. Rutter, “Control of insulin secretion by GLP-1,” Peptides, vol. 100, pp. 75–84, 2018. View at Publisher · View at Google Scholar · View at Scopus
- W. Kim and J. M. Egan, “The role of incretins in glucose homeostasis and diabetes treatment,” Pharmacological Reviews, vol. 60, no. 4, pp. 470–512, 2008. View at Publisher · View at Google Scholar · View at Scopus
- J. J. Holst, F. K. Knop, T. Vilsboll, T. Krarup, and S. Madsbad, “Loss of incretin effect is a specific, important, and early characteristic of type 2 diabetes,” Diabetes Care, vol. 34, Supplement_2, pp. S251–S257, 2011. View at Publisher · View at Google Scholar · View at Scopus
- N. B. Jørgensen, S. H. Jacobsen, C. Dirksen et al., “Acute and long-term effects of Roux-en-Y gastric bypass on glucose metabolism in subjects with type 2 diabetes and normal glucose tolerance,” American Journal of Physiology-Endocrinology and Metabolism, vol. 303, no. 1, pp. E122–E131, 2012. View at Publisher · View at Google Scholar · View at Scopus
- M. E. Doyle and J. M. Egan, “Glucagon-like peptide-1,” Recent Progress in Hormone Research, vol. 56, no. 1, pp. 377–400, 2001. View at Publisher · View at Google Scholar · View at Scopus
- L. S. Gasbjerg, M. B. N. Gabe, B. Hartmann et al., “Glucose-dependent insulinotropic polypeptide (GIP) receptor antagonists as anti-diabetic agents,” Peptides, vol. 100, pp. 173–181, 2018. View at Publisher · View at Google Scholar · View at Scopus
- B. A. Whitson, D. B. Leslie, T. A. Kellogg et al., “Entero-endocrine changes after gastric bypass in diabetic and nondiabetic patients: a preliminary study,” Journal of Surgical Research, vol. 141, no. 1, pp. 31–39, 2007. View at Publisher · View at Google Scholar · View at Scopus
- B. Laferrère, J. Teixeira, J. McGinty et al., “Effect of weight loss by gastric bypass surgery versus hypocaloric diet on glucose and incretin levels in patients with type 2 diabetes,” The Journal of Clinical Endocrinology & Metabolism, vol. 93, no. 7, pp. 2479–2485, 2008. View at Publisher · View at Google Scholar · View at Scopus
- C. de Jonge, S. S. Rensen, F. J. Verdam et al., “Endoscopic duodenal-jejunal bypass liner rapidly improves type 2 diabetes,” Obesity Surgery, vol. 23, no. 9, pp. 1354–1360, 2013. View at Publisher · View at Google Scholar · View at Scopus
- P. Koehestanie, K. Dogan, F. Berends et al., “Duodenal-jejunal bypass liner implantation provokes rapid weight loss and improved glycemic control, accompanied by elevated fasting ghrelin levels,” Endoscopy International Open, vol. 2, no. 01, pp. E21–E27, 2014. View at Publisher · View at Google Scholar
- U. Rohde, C. A. Federspiel, P. Vilmann et al., “The impact of EndoBarrier gastrointestinal liner in obese patients with normal glucose tolerance and in patients with type 2 diabetes,” Diabetes, Obesity & Metabolism, vol. 19, no. 2, pp. 189–199, 2017. View at Publisher · View at Google Scholar · View at Scopus
- B. Stratmann, Y. Krepak, E. Schiffer et al., “Beneficial metabolic effects of duodenal jejunal bypass liner for the treatment of adipose patients with type 2 diabetes mellitus: analysis of responders and non-responders,” Hormone and Metabolic Research, vol. 48, no. 10, pp. 630–637, 2016. View at Publisher · View at Google Scholar · View at Scopus
- N. C. Penney, J. Kinross, R. C. Newton, and S. Purkayastha, “The role of bile acids in reducing the metabolic complications of obesity after bariatric surgery: a systematic review,” International Journal of Obesity, vol. 39, no. 11, pp. 1565–1574, 2015. View at Publisher · View at Google Scholar · View at Scopus
- M. E. Patti, S. M. Houten, A. C. Bianco et al., “Serum bile acids are higher in humans with prior gastric bypass: potential contribution to improved glucose and lipid metabolism,” Obesity, vol. 17, no. 9, pp. 1671–1677, 2009. View at Publisher · View at Google Scholar · View at Scopus
- M. Mraz, P. Kavalkova, P. Trachta et al., “Ten months of treatment with endoscopic duodeno-jejunal bypass liner reduce glycaemic variability and partially restore the incretin effect in obese type 2 diabetic subjects,” in 75th Annual Meeting of the American Diabetes Association, American Diabetes Association (ADA), 2014. View at Google Scholar
- A. Vrieze, E. Van Nood, F. Holleman et al., “Transfer of intestinal microbiota from lean donors increases insulin sensitivity in individuals with metabolic syndrome,” Gastroenterology, vol. 143, no. 4, pp. 913–916.e7, 2012. View at Publisher · View at Google Scholar · View at Scopus
- R. E. Ley, P. J. Turnbaugh, S. Klein, and J. I. Gordon, “Microbial ecology: human gut microbes associated with obesity,” Nature, vol. 444, no. 7122, pp. 1022-1023, 2006. View at Publisher · View at Google Scholar· View at Scopus
- J. P. Furet, L. C. Kong, J. Tap et al., “Differential adaptation of human gut microbiota to bariatric surgery-induced weight loss: links with metabolic and low-grade inflammation markers,” Diabetes, vol. 59, no. 12, pp. 3049–3057, 2010. View at Publisher · View at Google Scholar · View at Scopus
- P. J. Turnbaugh, M. Hamady, T. Yatsunenko et al., “A core gut microbiome in obese and lean twins,” Nature, vol. 457, no. 7228, pp. 480–484, 2008. View at Publisher · View at Google Scholar · View at Scopus
- J. V. Li, H. Ashrafian, M. Bueter et al., “Metabolic surgery profoundly influences gut microbial-host metabolic cross-talk,” Gut, vol. 60, no. 9, pp. 1214–1223, 2011. View at Publisher · View at Google Scholar · View at Scopus
- L. C. Kong, J. Tap, J. Aron-Wisnewsky et al., “Gut microbiota after gastric bypass in human obesity: increased richness and associations of bacterial genera with adipose tissue genes,” The American Journal of Clinical Nutrition, vol. 98, no. 1, pp. 16–24, 2013. View at Publisher · View at Google Scholar · View at Scopus
- H. Zhang, J. K. DiBaise, A. Zuccolo et al., “Human gut microbiota in obesity and after gastric bypass,” Proceedings of the National Academy of Sciences, vol. 106, no. 7, pp. 2365–2370, 2009. View at Publisher · View at Google Scholar · View at Scopus
- E. G. H. de Moura, G. S. Lopes, B. da Costa Martins et al., “Effects of duodenal-jejunal bypass liner (EndoBarrier®) on gastric emptying in obese and type 2 diabetic patients,” Obesity Surgery, vol. 25, no. 9, pp. 1618–1625, 2015. View at Publisher · View at Google Scholar · View at Scopus
- B. Betzel, J. Homan, E. O. Aarts et al., “Weight reduction and improvement in diabetes by the duodenal-jejunal bypass liner: a 198 patient cohort study,” Surgical Endoscopy, vol. 31, no. 7, pp. 2881–2891, 2017.View at Publisher · View at Google Scholar · View at Scopus
- N. Riedel, K. Laubner, A. Lautenbach et al., “Longitudinal evaluation of efficacy, safety and nutritional status during one-year treatment with the duodenal-jejunal bypass liner,” Surgery for Obesity and Related Diseases, vol. 14, no. 6, pp. 769–779, 2018. View at Publisher · View at Google Scholar
- B. Ryder and Association of British Clinical Diabetologists (ABCD), “Duodenal jejunal bypass liner for diabesity – the risk benefit ratio from the world wide Endobarrier registry,” European Association for Study of Diabetes, 2018. View at Google Scholar
- P. M. Forner, T. Ramacciotti, J. E. Farey, and R. V. Lord, “Safety and effectiveness of an endoscopically placed duodenal-jejunal bypass device (EndoBarrier®): outcomes in 114 patients,” Obesity Surgery, vol. 27, no. 12, pp. 3306–3313, 2017. View at Publisher · View at Google Scholar · View at Scopus
- GID Release, “GI Dynamics touts no complications, lowered insulin in EndoBarrier reimplantation trial,” 2017, https://www.massdevice.com/gi-dynamics-touts-no-complications-lowered-insulin-in-reimplantation-trial/. View at Google Scholar
- N. Quezada, R. Muñoz, C. Morelli et al., “Safety and efficacy of the endoscopic duodenal-jejunal bypass liner prototype in severe or morbidly obese subjects implanted for up to 3 years,” Surgical Endoscopy, vol. 32, no. 1, pp. 260–267, 2018. View at Publisher · View at Google Scholar · View at Scopus
